فیزیولوژی دستگاه گردش خون
نیرویی که خون را به جلو می راند به طوری که می تواند در تمام بدن گردش کرده و از هر سلول مراقبت کند به طور عمده از قلب و تا حدودی از رگ های خونی ناشی می شود در مجموع یعنی دستگاه گردش خون. توزیع خون به تمام سلول ها در بدن عمل رگ های خونی است. تمام این دستگاه به طور کامل به نام دستگاه قلبی عروقی خوانده می شود و ما این دستگاه را به تفصیل از نظر قسمت های تشکیل دهنده آن یعنی قلب و رگ ها مورد بررسی قرار خواهیم داد. با سایت دانستنی های ورزشی همراه باشید.
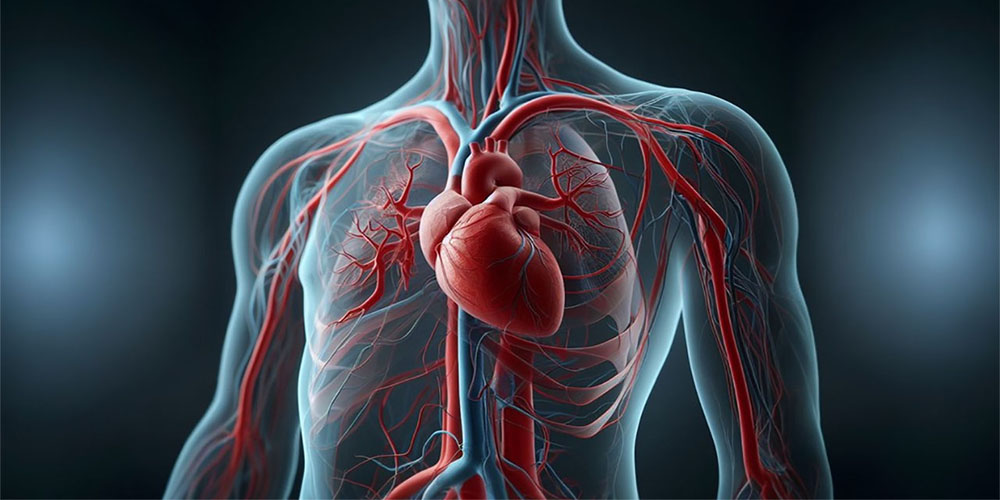
قلب دارای چهار حفره است که دوتا از آن ها خون را دریافت کرده (دهلیزها) و دوتا از آن ها خون را به بیرون می راند (بطن ها). دهلیز راست خون را از بدن و دهلیز چپ خون را از ریه ها دریافت می کنند. بطن راست خونی را که به ریه ها می رود از خود خارج می کنند (گردش ریوی) و بطن چپ خونی را که به بدن می رود به بیرون می راند (گردش بزرگ). برای این که این حوادث را در یک توالی منظم قرار دهیم از خونی که به دهلیز راست بازمی گردد شروع می کنیم. این خون از نوع وریدی بوده و اکسیژن آن کاهش یافته و میزان اندرید کربنیک آن بالا است به این معنی که اکسیژن در مویرگ ها با اندرید کربنیک تفویض شده است.
خون از دهلیز راست از راه دریچه دهلیزی بطنی که در این مورد دریچه تری کوسپید یا سه لتی نامیده می شود به این علت که دارای سه لت است وارد بطن راست می گردد. انقباض بطن راست سبب می شود که خون از میان دریچه ریوی به طرف ریه ها رانده شده و در آنجا اندرید کربنیک آزاد شده و اکسیژن جذب می گردد. خون از ریه ها به دهلیز چپ مراجعت می کند و سپس از راه دریچه دهلیزی بطنی بین دهلیز چپ و بطن چپ به درون بطن چپ جریان می یابد. این دریچه موسوم به دریچه میترال است. خون از راه دریچه آئورتی توسط انقباض بطن چپ به درون آئورت رانده می شود و جریان خود ار در رگ های شریانی به داخل شبکه مویرگی و سپس به درون رگ های وریدی ادامه می دهد و بالاخره به دهلیز راست باز می گردد و در آنجا این دوره مجددا آغاز می شود.
قلب
تنها عمل قلب پمپ زدن خون است. بطن راست خون را از میان مدار نسبتا” کوتاه ریوی پمپ کرده و آن را به صورت جهش هایی با یک فشار کم ارسال می کند. بطن چپ خون را در تحت فشار زیاد به داخل شریان های گردش بزرگ پمپ می کند. فشاری که در شریان های بزرگ در جریان هر انقباض بطن چپ یا سیستول به وجود می آید. فشار سیستولی نامیده می شود. قسمت اعظم نیروی انقباض بطن چپ در جدارهای شریانی که توسط خون رانده شده متسع شده و کش می آیند ذخیره می شود.
این انرژی پتانسیل در هنگام استراحت یا دیاستول بطن به انرژی حرکتی تبدیل می شود. جدارهای شریانی متسع شده دوباره روی هم می خوابند و به این ترتیب به حرکت در آوردن خون در طول رگ های شریانی به طرف مویرگ ها کمک می کنند. فشار موجود در دستگاه شریانی در بین ضربات قلب موسوم به فشار دیاستولی است. انقباض و استراحت متناوب قلب برای اینکه قلب یک پمپ مؤثر باشد اجباری است. بعد از هر سیستول که در جریان آن خون به خارج رانده می شود قلب می بایستی استراحت کند تا به این ترتیب از خون پر شده و آماده برای سیستول بعدی گردد.
ساختمان عضله قلب
سلول های عضلانی قلب بسیار شبیه سلول های عضلات اسکلتی یا مخطط که قبلا” شرح داده شدند است به این ترتیب که هر دوی این عضلات دارای سارکومرهایی هستند که توسط خطوط z محدود شده و محتوی نوارهای A که از فیلاما ن های ضخیم میوزین تشکیل شده اند و نوارهای I که از رشته های نازک اکتین تشکیل شده اند، هستند. یک اختلاف عمل در شکل ظاهری این دو نوع عضله آن است که اگر چه رشته های عضله اسکلتی هر کدام به وضوح توسط سارکولمی که آن ها را احاطه می کند مشخص می شوند، سلول های عضله قلب به نظر می رسند که یک سنسییوم عمل می کند (یعنی تمام عضله قلب هنگام تحریک مانند یک سلول واحد عمل می کند) این عقیده را که رشته های انفرادی در یکدیگر فرو رفته و با یکدیگر جوش می خورند تأیید می کرد.
اما میکروسکوپ الکترونی نشان داده شده است که این موضوع صحیح نیست. سلول های انفرادی میوکارد در واقع از همسایگان خود مجزا هستند و در اطراف توسط یک سارکولم و در انتها توسط صفحات انتر کاله که تشکیلات متراکمی در ادامه سارکولم هستند از سایر سلول ها مجزا می گردند. پیشنهاد شده است که صفحات انترکاله در انتقال امواج عصبی از انتهای یک سلول عضلانی به سلول عضلانی بعدی کمک کرده و بنابراین عضله قلب می تواند در جواب به تحریکات مانند یک رشته واحد عمل کند.
یک اختلاف بارز دیگر عضله مخطط و عضله قلبی آن است که تعداد بسیار زیادتری از میتوکندری ها در عضله قلبی دیده می شوند. دلیلی که برای تعداد زیاد میتوکندری ها پیشنهاد می شود آن است که عضله قلبی احتیاج به منبع بسیار بزرگتری از آنزیم های مولد انرژی دارد زیرا باید به طور دایم منقبض شود و نمی تواند این کار را بدون وجود یک دستگاه سهل الوصول برای تامین اکسیژن انجام دهد. عضله قلب نمی تواند مانند عضله مخطط یک وام اکسیژنی داشته باشد. میوکارد همچنین به طور غنی توسط مویرگ ها و دستگاهی از توبول های عرضی که به رتیکولوم سارکوپلاسمیک متصل شده اند یا به طور کلی دستگاه لوله ای سارکوپلاسمی تغذیه می شوند.
مشخصات عضله قلب
قابلیت انقباض ریتمیک، عضله قلب دارای این قابلیت است که می تواند امواج تحریکی را به طور خود به خود و ریتمیک تولید کند و این امر را به علت یک خاصیت ذاتی که مستقل از هر گونه تحریکی از راه اعصاب است انجام می دهد. در جنین، قلب بسیار زودتر از زمانی که اعصاب به آن می رسند شروع به زدن می کند به این ترتیب عضله قلب با عضله اسکلتی که هنگام قطع عصبش کاملا فلج می شود تفاوت بسیار دارد. هرگاه عضله قلب از بدن خارج شده و در شرایط مناسب قرار داده می شود برای مدت طولانی به ضربان ادامه می دهد. برای اینکه انقباضات ریتمیک انجام شود عضله قلبی باید از نظر یون های مخصوص با غلظت های مناسب تأمین باشد.
این یون ها توسط خون تأمین می شوند. هرگاه غلظت سدیم بسیار کم باشد انقباضات سریع و ضعیف می شوند. هرگاه غلظت پتاسیم بسیار زیاد شود سلول های عضلانی تحریک پذیری خود را به علت دیولاریزاسیون از دست می دهند و به علت شل شدن عضله قلب از زدن باز می ایستد( توقف قلبی). هرگاه غلظت یون های کلسیم افزایش یابد قدرت انقباضی زیاد می شود اما در غلظت های بسیار زیاد کلسیم عضله قلب در حالت انقباض( جمود) باقی می ماند و توقف قلبی حادث می گردد. کاهش کلسیم سبب کاهش قدرت انقباض می شود.
مراحل تحریک پذیری:مرحله تحریک پذیری مطلق زمانی است که در جریان آن یک بافت تحریک پذیر به هرگونه تحریکی صرف نظر از شدت یا ماهیت محرک جواب نمی دهد. مرحله تحریک ناپذیری مطلق عضله قلب بسیار طولانی تر از عضله اسکلتی بوده و در تمام طول سیستول ادامه می یابد. به علت طولانی بودن مرحله تحریک ناپذیری مطلق ایجاد هیچگونه جمع انقباضات و یا انقباضات تتانوسی در عضله قلب امکان پذیر نیست. این امر یک حفاظت عالی برای قلب است زیرا اگر قلب دچار یک انقباض مداوم گردد به عنوان یک پمپ ارزش خود را از دست می داد.
هنگامی که مرحله تحریک ناپذیری مطلق تمام می شود مرحله تحریک ناپذیری نسبی آغاز می گردد و مشخص می کند که عضله قلب به تدریج تحریک پذیری خود را باز می یابد. مرحله تحریک پذیری نسبی را می توان در یک حیوان آزمایشگاهی توسط دادن یک محرک الکتریکی قوی به قلب قبل از آنکه انقباض ریتمیک منظم آن انجام شود و در نتیجه تولید یک انقباض عضله قلب نشان داد. این انقباض زودرس از نظر دامنه کوچک تر از یک ضربه طبیعی قلب است متعاقب یک سیستول زودرس که در نتیجه یک روند غیر طبیعی طولانی تشکیل موج عصبی حادث می شود یک دیاستول طولانی تر به وجود می آید.
یک ضربان زودرس قلب گاهی در اکثر افراد طبیعی حادث می شود اما در شرایط غیر طبیعی شایع تر است. انقباضات زودرس از محلی در عضله قلب به غیر از موضعی که به طور طبیعی گسترش تحریک از آنجا شروع شده و منجر به انقباض می شود منشاء می گیرد. ضربان زودرس کوچک بوده و ممکن است جلب توجه نکند اما شخص از استراحت جبران کننده آگاه شده و این امر را با گفتن این جمله که قلب من یک ضربه نزد بیان می کند.
تغییرات الکتریکی
پتانسیل عمل: رشته های عضله قلب مانند سایر بافت های تحریک پذیر یک پتانسیل عمل نشان می دهند. پتانسیل عمل رشته های عضلانی قلب نه فقط در بخش های مختلف قلب( عضله دهلیزی عضله بطنی و رشته های پورکینیه) با یکدیگر تفاوت دارند بلکه همچنین از نظر خاصی نسبت به پتانسیل ثبت شده از رشته های عضله اسکلتی متمایز هستند.
اختلاف عمده آن است که پتانسیل عمل عضله قلبی دارای کفه ای است که به معنی آن است که دپلاریزاسیون در این رشته های عضلانی قلب بسیار بیشتر طول می کشد و همچنین مرحله انقباض طولانیتر از رشته های عضله اسکلتی است. پتانسیل عمل کمی بیش از یک دهم ثانیه در عضله دهلیزی و تقریبا” سه دهم ثانیه در عضله بطنی طول می کشد و این مقدار تقریبا۳۰ برابر طولانی تر از زمان پتانسیل عمل در عضله مخطط است. در هنگام پتانسیل دوک پتانسیل عمل بافت مربوط نسبت به یک تحریک ثانوی تحریک ناپذیر است و علاوه برآن عضله قلبی در هنگام مرحله کفه نیز تحریک ناپذیر است.
🔽مقاله پیشنهادی🔽